Antibiotika

Antibiotika zählen bis heute zu den effektivsten Mitteln gegen bakterielle Infektionskrankheiten. Sie sind eine der bedeutendsten medizinischen Entdeckungen der Neuzeit und haben unzählige Menschenleben gerettet.
Bakterien mit mikrobiellen Waffen schlagen
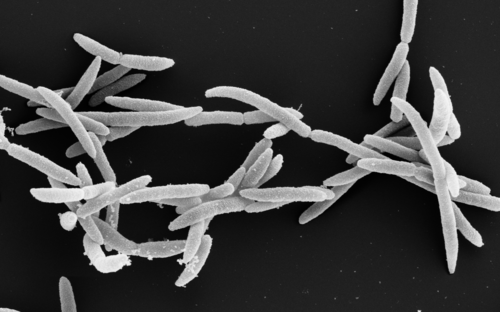
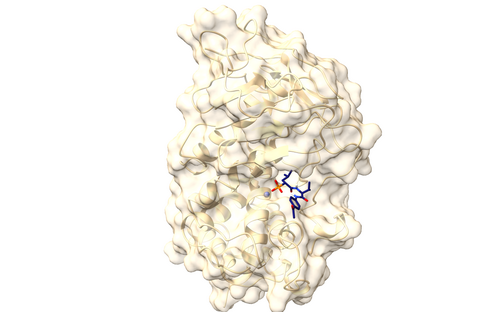
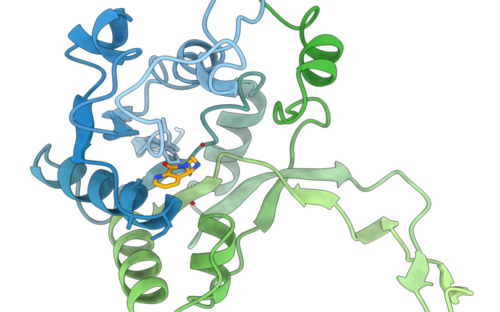
Bakterien schützen sich mit einer Zellwand aus Kohlenhydraten vor der Umgebung. Teilt sich ein Bakterium, hilft ein spezielles Enzym namens D-D-Transpeptidase dabei, die Bausteine der Zellwand neu zu vernetzen. Genau diesen Schritt unterbindet Penicillin, das erste entdeckte Antibiotikum: Es blockiert das bakterielle Enzym und verhindert so die Zellteilung – die Bakterien können sich nicht mehr vermehren. Produziert werden Penicilline von Schimmelpilzen der Gattung Penicillium, die damit Bakterien abwehren. Deshalb beobachtete der schottische Wissenschaftler Alexander Fleming auf einer mit dem Schimmelpilz kontaminierten Bakterienkultur, dass in der Nähe des Pilzes keine Bakterien wuchsen.
Nach der Entdeckung 1928 dauerte es noch einige Jahre, bis die antibiotische Wirkung auch am Menschen untersucht wurde. In den 1940er und 1950er Jahren fanden Forscher schließlich weitere von Bakterien oder Pilzen gebildete Stoffe, die das Wachstum von Mikroben hemmen oder sie abtöten. Bis heute gehören Antibiotika zu den effektivsten Wirkstoffen gegen bakterielle Infektionskrankheiten und sind damit eine der bedeutendsten medizinischen Entdeckungen der Neuzeit. Hergestellt werden sie biotechnologisch oder synthetisch.
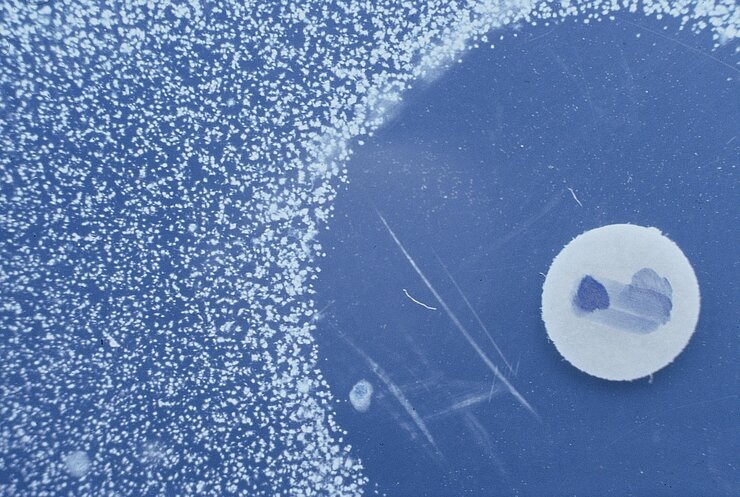
Bakterien können Antibiotika ausschalten
Weil sie sich gegen Strukturen richten, die nur in Bakterien vorkommen, beeinflussen Antibiotika nicht den menschlichen Stoffwechsel. Allerdings wirken sie auch nicht gegen Viren, die keinen eigenen Stoffwechsel besitzen. Manche Ärzte verschreiben Antibiotika fälschlicherweise bei Erkältungen, obwohl diese fast immer durch Viren verursacht werden. Der unsachgemäße Einsatz, ein zu frühes Absetzen oder eine inkonsequente Einnahme der Antibiotika führen zu einem unerwünschten Phänomen, der Ausbreitung von Antibiotikaresistenzen.
Bakterien können Mechanismen entwickeln, um der Wirkung von Antibiotika zu entgehen: Beispielsweise verändern sie das Angriffsziel der Medikamente oder bilden Moleküle, mit denen sie die Antibiotika unschädlich machen. Hinzu kommt, dass Bakterien ihre neu erworbenen Resistenzmechanismen an andere Bakterien weitergeben können. So breiten sich multiresistente Bakterienstämme aus, gegen die gleich mehrere Antibiotika wirkungslos sind. Zudem diskutieren Experten auch den Einsatz von Antibiotika zur Wachstumsförderung oder Vorbeugung von Krankheiten in der Tierzucht als Ursache für eine zunehmende Ausbreitung von Antibiotikaresistenzen. Als Folge können selbst kleinste Infektionen gefährlich werden.
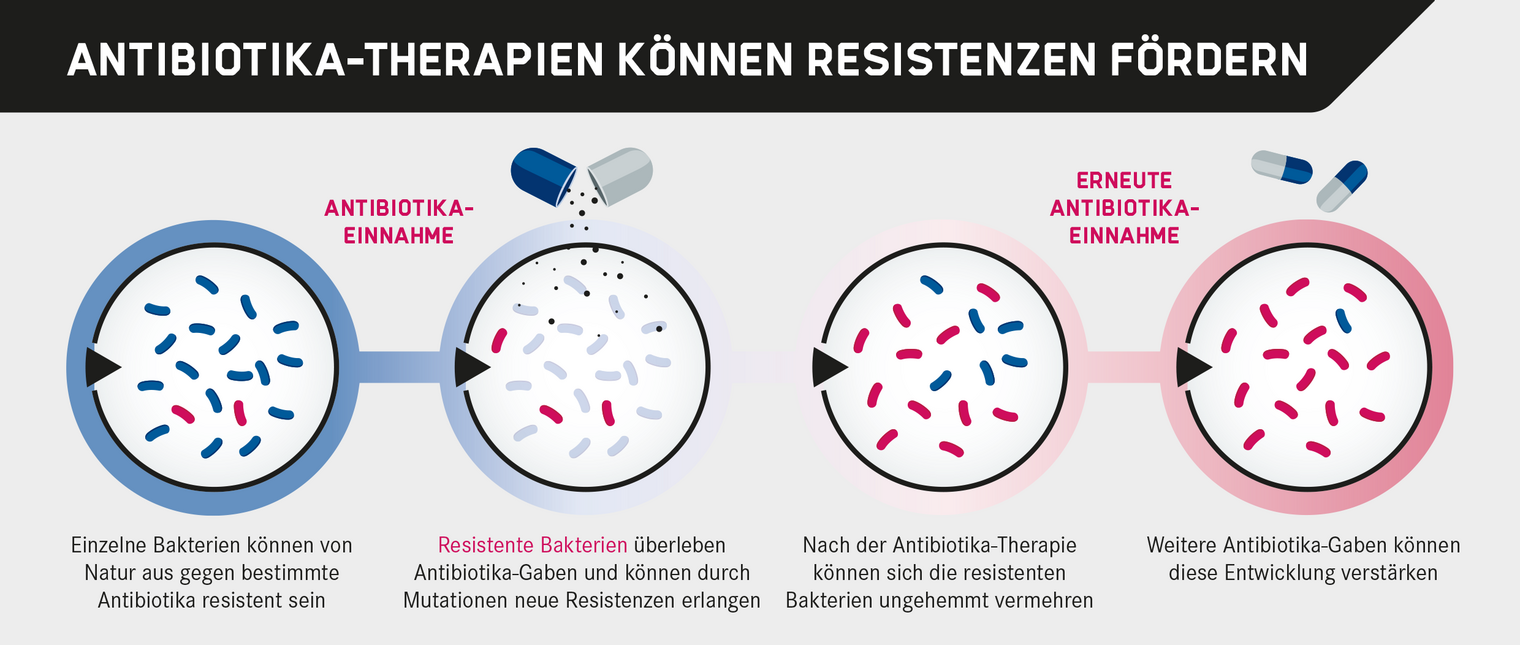
Laut der Europäischen Seuchenbehörde (ECDC) sterben in den EU-Staaten und im Europäischen Wirtschaftsraum jährlich 33.000 Menschen an Infektionen mit Bakterien, die sich nicht mehr mit den auf dem Markt befindlichen Antibiotika behandeln lassen. 2018 starben allein in Deutschland mehr als 2300 Patienten. Der finanzielle Schaden, den die Europäische Union indirekt durch Antibiotikaresistenzen erleidet, beläuft sich nach einer Schätzung des „European Centre for Disease Prevention and Control“ auf 1,5 Milliarden Euro. Ohne Antibiotika wäre allerdings nicht nur die Behandlung bakterieller Infektionen schwierig. Auch die Erfolgsraten von Organtransplantationen, Chemotherapie und chirurgischen Eingriffen wären sehr viel niedriger. Daher suchen Wissenschaftler nach neuen Antibiotika-Klassen.
Antibiotikaforschung am HZI
Rund 80 Prozent der bekannten Antibiotika basieren auf Substanzen aus der Natur und wurden – wie Penicillin – aus Mikroorganismen isoliert. das HZI besitzt eine große Stammsammlung von Myxobakterien und Aktinomyzeten, die bereits als erfolgversprechende Wirkstoffquellen bekannt sind. Aber auch Organismen, die bislang nur wenig untersucht sind, stehen im Interesse der Mikrobiologen, Mykologen, Biotechnologen, Pharmazeuten und Naturstoffchemiker am HZI. Mit automatisierten Testverfahren können tausende von Substanzen auf ihre antibakterielle Wirkung untersucht werden. Nach diesen Vorbildern bauen die Wissenschaftler Antibiotika-Kandidaten auf chemische Weise nach, um ihre Wirkungsweise zu entschlüsseln und sie weiter zu optimieren. Parallel dazu entwickeln sie neue molekulare Diagnostikmethoden, damit Mediziner antibiotikaresistente Bakterien schneller erkennen und geeignete therapeutische Maßnahmen ergreifen können. Mit dem Helmholtz-Institut für Pharmazeutische Forschung Saarland (HIPS) in Saarbrücken betreibt das HZI zudem einen Standort, der sich mit der Entwicklung neuer Therapieansätze gegen bakterielle Infektionskrankheiten beschäftigt.
(bma)
Beteiligte Forschungsgruppen
-
Antiinfectiva aus Microbiota
 Prof. Dr. Christine Beemelmanns
Prof. Dr. Christine Beemelmanns -
Antimikrobielle Wirkstoffe durch chemoenzymatische Synthese
 Dr. Alexander Kiefer
Dr. Alexander Kiefer -
Biomarker für Infektionskrankheiten
 PD Dr. Frank Pessler
PD Dr. Frank Pessler -
Chemische Biologie
 Prof. Dr. Mark Brönstrup
Prof. Dr. Mark Brönstrup -
Chemische Biologie der Kohlenhydrate
 Prof. Dr. Alexander Titz
Prof. Dr. Alexander Titz -
Epidemiologie und Ökologie antimikrobieller Resistenz
 Prof. Dr. Katharina Schaufler
Prof. Dr. Katharina Schaufler -
Genome Mining für Sekundärstoffe
 Dr. Chengzhang Fu
Dr. Chengzhang Fu -
Human-Microbe Systems Bioinformatics
 Jun.-Prof. Dr. Alexey Gurevich
Jun.-Prof. Dr. Alexey Gurevich -
Infektionsimmunologie
 Prof. Dr. Eva Medina
Prof. Dr. Eva Medina -
Metabolisches Engineering von Aktinomyzeten
 Dr. Andriy Luzhetskyy
Dr. Andriy Luzhetskyy -
Mikrobielle Naturstoffe
 Prof. Dr. Rolf Müller
Prof. Dr. Rolf Müller -
Mikrobielle Wirkstoffe
 Prof. Dr. Marc Stadler
Prof. Dr. Marc Stadler -
Molekulare Bakteriologie
 Prof. Dr. Susanne Häußler
Prof. Dr. Susanne Häußler -
Naturstoff-Biotechnologie
 Prof. Dr. Tobias Gulder
Prof. Dr. Tobias Gulder -
Naturstoffe wenig erforschter Biosynthesewege und extremer Habitate
 Dr. Florian Hubrich
Dr. Florian Hubrich -
Pharmakokinetik und Pharmakodynamik
 Dr. Katharina Rox
Dr. Katharina Rox -
RNA-Biologie von bakteriellen Infektionen
 Prof. Dr. Jörg Vogel
Prof. Dr. Jörg Vogel -
Wirkstoff-Bioinformatik
 Prof. Dr. Olga Kalinina
Prof. Dr. Olga Kalinina -
Wirkstoffdesign und Optimierung
 Prof. Dr. Anna K. H. Hirsch
Prof. Dr. Anna K. H. Hirsch