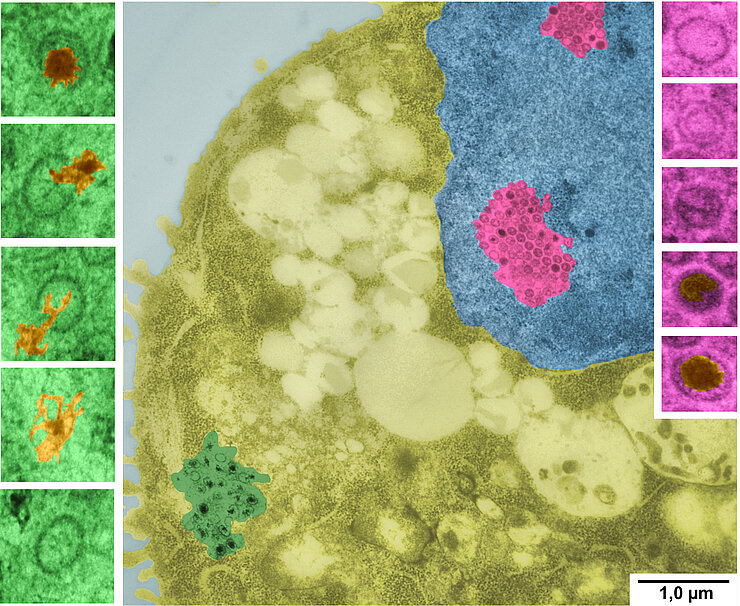
Herpesviren - Eine große Familie
Wenn wir an Herpes denken, verbinden wir damit häufig zunächst die kleinen Lippenbläschen, die das Herpes simplex-Virus Typ 1 verursacht Dabei hat die Familie der Herpesviren über 200 bekannte Mitglieder, neun von ihnen sind für den Menschen spezifisch.
Zu diesen Humanen Herpesviren (HHV) gehören neben den Herpes simplex-Viren des Typ 1 und 2 das Varizella-Zoster-Virus, das Epstein-Barr-Virus, das Cytomegalievirus, das Humane Herpesvirus 6A, 6B und 7 sowie das Kaposi Sarkom-assoziierte Herpesvirus. Zu den durch Herpesviren ausgelösten Krankheiten zählen neben Lippen- oder Genitalherpes auch Windpocken, Gürtelrose, das Pfeiffersche Drüsenfieber und verschiedene Krebserkrankungen Mittlerweile lassen sich zwar die Symptome vieler dieser Krankheiten effektiv behandeln, die Herpesviren kann man allerdings nicht außer Gefecht setzen. Allein gegen das Varizella-Zoster-Virus kann man sich durch Impfungen schützen.
Herpesviren begleiten den Menschen seit Millionen von Jahren und haben sich dem Menschen sehr gut angepasst. Ist man einmal infiziert, verbleibt das Herpesvirus ein Leben lang im Körper. So kommt es, dass jeder erwachsene Mensch eines oder mehrere der neun Herpesviren in sich trägt. Nach der Erstinfektion, die symptomatisch häufig unbemerkt bleibt, begeben sich die Herpesviren in den sogenannten Zustand der Latenz. In dieser Phase werden keine neuen Viruspartikel produziert, und das Virus wird nur schlecht oder gar nicht vom Immunsystem erkannt. Erst bei Reaktivierung, die beispielsweise durch ein geschwächtes Immunsystem hervorgerufen werden kann, vermehrt sich das Virus im Körper und Krankheitssymptome können auftreten. Die Reaktivierung kann jedoch auch ohne auffällige Symptome für den Betroffenen ablaufen, bei denen sich aber dennoch das Herpesvirus vermehrt und ausgeschieden wird, sodass es zur Übertragung auf andere Menschen kommen kann.
Die Ursachen für ein geschwächtes Immunsystem sind sehr vielfältig. So führt schon eine Erkältung zu einer Schwächung, weil sie das Immunsystem „beschäftigt“. Negative Emotionen, starke körperliche Belastungen, Stress oder genetische Defekte können ebenfalls das Immunsystem schwächen. Besonders anfällig sind Menschen, die unter Immunschwächekrankheiten wie AIDS leiden, oder Transplantationspatienten, deren Immunsystem medikamentös unterdrückt wird, um die Abstoßung des fremden Organs zu verhindern.
Herpes simplex-Virus – das allgegenwärtige Virus
Das in der Bevölkerung wohl bekannteste Herpesvirus ist das Herpes simplex-Virus (HSV). Diesem Virus gehören zwei Typen an: Das Herpes simplex-Virus Typ 1 (HSV-1) und Typ 2 (HSV-2). Laut Schätzungen der Weltgesundheitsorganisation WHO sind zwei Drittel der Weltbevölkerung mit HSV-1 infiziert.
- HSV-1 ist hauptsächlich für den bläschenartigen Ausschlag im Lippenbereich verantwortlich und wird vorwiegend über Speichel übertragen.
- Das HSV-2 hingegen ist die häufigste Ursache von Genitalherpes und wird vorwiegend auf sexuellem Wege übertragen.
Grundsätzlich können jedoch sowohl HSV-1 als auch HSV-2 Lippenherpes und Genitalherpes hervorrufen. In seltenen Fällen kann HSV-1 eine lebensbedrohliche Entzündung des Gehirns (Enzephalitis) auslösen. Gegen beide Herpes simplex-Viren gibt es keine effektive Schutzimpfung, sodass man lediglich die Symptome lindern kann.
Varizella-Zoster-Virus – die doppelte Gefahr
Gleich für zwei Erkrankungen ist das Varizella-Zoster-Virus (VZV) verantwortlich:
- Windpocken (Varizellen) und
- Gürtelrose (Herpes Zoster).
VZV verursacht bei Erstkontakt, der meist im Kindesalter auftritt, die Windpocken. Diese Erkrankung beginnt mit einem juckenden Exanthem und Fieber, und es kann zu Hautläsionen kommen, die sich zu Blasen entwickeln. Der Schweregrad dieser Läsionen kann bei Individuen sehr unterschiedlich sein. Meist heilen die Hautläsionen ohne Narbenbildung ab, jedoch können durch Kratzen oder eine sekundäre Infektion mit Bakterien Narben zurückbleiben.
Die Windpocken können bei Neugeborenen, Schwangeren oder Menschen mit geschwächtem Immunsystem zu schweren Krankheitsverläufen führen. So kann es etwa zu einer Varizellen-Pneumonie, also einer Lungenentzündung als Folgeerkrankung, oder bakteriellen Sekundärinfektionen kommen. Die meisten dieser bakteriellen Sekundärinfektionen werden durch die Bakterien Streptococcus pyogenes oder Staphylococcus aureus verursacht und können Erkrankungen wie Sepsis, Hautinfektionen oder Rachenentzündungen zur Folge haben.
Seltener sind Erkrankungen des Zentralen Nervensystems, die jedoch tödlich verlaufen können. Infiziert sich eine Schwangere während des ersten oder zweiten Trimesters erstmalig mit VZV, so kann es zur Infektion des Fetus im Mutterleib kommen, die zur Fehlgeburt oder schwersten Schädigungen des Kindes führen kann. Ein weiteres Risiko besteht im Falle einer Varizellen-Erkrankung der Mutter um den Zeitpunkt der Geburt herum – die Infektion des Kindes kann in diesem Fall zu lebensbedrohlichen neonatalen Varizellen führen.
Aus diesen Gründen empfiehlt die Ständige Impfkommission am Robert Koch-Institut seit 2009 die zweidosige Varizellenimpfung von Kindern, Jugendlichen, ungeimpften Frauen im gebärfähigen Alter sowie Frauen im gebärfähigen Alter mit unklarem Impfstatus. HZI-Wissenschaftler konnten zeigen, dass die Varizellen-Impfung erfreulicherweise nicht zu einem erhöhten Risiko für Gürtelrose führt.
Nach Abklingen der Windpocken verbleibt das VZV ein Leben lang latent in den Nervenzellen und kann zu einem späteren Zeitpunkt reaktivieren und eine Gürtelrose auslösen. Allein in Deutschland erkranken jährlich über 400.000 Menschen an Gürtelrose.
Typischerweise macht sich diese Krankheit zunächst durch einen brennenden Nervenschmerz bemerkbar, gefolgt von einem bläschenartigen Ausschlag, der am häufigsten an Brustkorb und Rumpf, aber auch am Kopf und an den Beinen in Erscheinung treten kann.
Nach Abheilen des Hautausschlages kann der Nervenschmerz (eine sogenannte Postherpetische Neuralgie) in der vormals betroffenen Hautregion noch lange Zeit anhalten – im schlimmsten Fall bis zu einigen Jahren. Aus diesem Grund wird eine frühzeitige Schmerztherapie während der antiviralen Therapie empfohlen. Personen ab einem Alter von 50 Jahren, ab dem die Gürtelrose vermehrt auftritt, können sich mit dem Herpes-Zoster-Impfstoff impfen lassen. Dieser ist seit 2013 in Deutschland verfügbar. Allerdings kann er nicht in allen Fällen vollständig vor einer Gürtelrose schützen. Trotzdem birgt die Impfung große Vorteile, denn sollte trotz Impfung eine Zoster-Erkrankung auftreten, nimmt sie im Allgemeinen einen leichteren Verlauf und ist mit einem deutlich geringeren Nervenschmerz verbunden, der seltener einen chronischen Verlauf nimmt. Während der erste zugelassene Herpes-Zoster-Impfstoff ein Lebendimpfstoff war und daher nicht geeignet für Menschen mit einem geschwächten Immunsystem, ist mittlerweile auch ein Totimpfstoff verfügbar. Dieser Totimpfstoff wird seit Dezember 2018 allen Personen ab 60 Jahren (Risikogruppen bereits ab 50 Jahren) empfohlen.
Das Cytomegalievirus – der ständige Begleiter
Eines der am weitesten verbreiteten Herpesviren ist das Cytomegalievirus (CMV), mit dem 40 Prozent aller Erwachsenen in Deutschland und mehr als 90 Prozent aller Erwachsenen in Entwicklungsländern infiziert sind. Die CMV-Erstinfektion verläuft in der Regel harmlos und ohne Symptome. Bei immunsupprimierten Menschen, zum Beispiel Transplantationspatienten, kann eine CMV-Infektion jedoch schwerwiegende Komplikationen hervorrufen und Schädigungen an Organen wie Lunge, Leber oder Augen verursachen.
Erhält ein Patient, der CMV-negativ ist, das Organ eines CMV-positiven Spenders (in dem das Virus vorhanden ist und durch die Transplantation übertragen wird), so besteht eine sehr hohe Wahrscheinlichkeit der raschen Vermehrung von CMV im Körper des Empfängers. Der Grund: Das Immunsystem des Empfängers ist noch nicht mit einer CMV-spezifischen Immunität ausgestattet, da er noch keine CMV-Infektion durchgemacht hat. Hinzu kommt, dass das Immunsystem des Empfängers medikamentös geschwächt wird, um die Abstoßung des transplantierten, also fremden Organs zu verhindern – dies beeinträchtigt sehr stark die Leistungsfähigkeit des Immunsystems, eine CMV-spezifische Abwehr aufzubauen.
Bei Knochenmarktransplantationen gibt es eine andere Komplikation: CMV-positive Empfänger, die von einem CMV-negativen Spender Knochenmark erhalten, haben ein erhöhtes Risiko für eine CMV-Infektion, weil das gespendete Knochenmark keine Immunität gegen CMV aufweist und das körpereigene Knochenmark, das die Information für die CMV-spezifische Immunabwehr enthält, vor der Transplantation zerstört wurde.
Ebenfalls stark gefährdet sind Kinder, die im Mutterleib mit CMV infiziert werden. CMV kann bei ungeborenen Kindern unter anderem zu Hörschäden oder einer Schädelfehlbildung, der Mikrozephalie, führen. Diese Form der Schädelfehlbildung bei Neugeborenen hat im Frühjahr 2016 für Schlagzeilen gesorgt, da sie ebenfalls durch Infektionen mit dem Zika-Virus verursacht wird.
HHV-6 und HHV-7 – die großen Unbekannten
Eng mit CMV verwandt sind die Humanen Herpesviren 6 (HHV-6) und HHV-7. Zu HHV-6 gehören zwei Typen: A und B. HHV-6 und -7 sind weit verbreitet, mehr als 85 Prozent aller Erwachsenen tragen diese Herpesviren in sich. HHV-6B ist der Hauptverursacher einer sehr häufigen Kinderkrankheit, des sogenannten Dreitagefiebers, auch bekannt unter dem Namen Roseola infantum oder Exanthema subitum. Es kann ein Hautausschlag im Gesicht und am Rumpf auftreten, der sich beim Abklingen des Fiebers auf die unteren Extremitäten ausbreiten kann. Ferner kann es zu Durchfall, Husten und einer Schwellung der Lymphknoten kommen. Diese eher mild verlaufende Krankheit tritt vor allem bei Kindern im Alter von sechs bis 24 Monaten auf, sie kann auch ohne jegliche Symptome verlaufen. HHV-7 verursacht ebenfalls das Exanthema subitum und ist außerdem mit Krämpfen bei Kleinkindern assoziiert. Durch HHV-7 verursachtes Exanthema subitum kann mit höherem Fieber einhergehen, und es können neurologische Symptome auftreten. Spezifische Krankheitsbilder für HHV-6A sind bislang nicht beschrieben. Wie bei allen anderen Herpesviren verlaufen Infektionen mit HHV-6 und HHV-7 bei Menschen mit geschwächtem Immunsystem schwerwiegender.
EBV und KSHV – die Tumorviren unter den Herpesviren
Zwei humane Herpesviren stehen im Zusammenhang mit Krebserkrankungen. Sowohl das Epstein-Barr-Virus (EBV) als auch das Kaposi-Sarkom-assoziierte Herpesvirus (KSHV) können Tumore verursachen. Während EBV eines der am weitesten verbreiteten Viren der Welt ist, so ist KSHV in unterschiedlichen Regionen der Welt verschieden stark vertreten. Mit Anfang 50 haben bereits 95-98 Prozent aller Menschen eine Infektion mit EBV durchlebt. EBV ist der Auslöser des Pfeifferschen Drüsenfiebers, auch bekannt als infektiöse Mononukleose. Erfolgt die Infektion mit EBV in der frühen Kindheit, so verläuft sie meist ohne oder mit nur milden Symptomen. Tritt die Erstinfektion mit EBV hingegen erst im Jugend- oder Erwachsenenalter ein, so sind die Symptome meist deutlich stärker ausgeprägt: Müdigkeit, Fieber, Kopf- und Gliederschmerzen, Halsschmerzen, geschwollene Lymphknoten und eine Vergrößerung der Milz können auftreten. EBV wird sehr leicht über den Speichel übertragen, aber auch bei Kontakt mit Blut oder bei sexuellem Kontakt, Bluttransfusionen oder Transplantationen. Menschen mit einem eingeschränkten Immunsystem können an einer EBV-Infektion schwer erkranken. So kann es zum Beispiel zu einer Entzündung des Zentralen Nervensystems, der Lunge, der Bauchspeicheldrüse oder des Herzens kommen. EBV kann ebenfalls verschiedene bösartige Krebsarten wie das Nasopharynxkarzinom oder Lymph-Tumore wie das Burkitt- oder das Hodgkin-Lymphom verursachen.
KSHV tritt besonders häufig in einigen Regionen Afrikas auf, wo mehr als 40 Prozent der Menschen mit KSHV infiziert sein können. In Nordamerika und Europa kommt es hingegen deutlich seltener (bei weniger als zehn Prozent der Bevölkerung) vor. In Personen mit einem intakten Immunsystem verursacht KSHV nur in seltenen Fällen Tumore. In immunsupprimierten Menschen kann es jedoch das Kaposi-Sarkom, der häufigste Tumor bei AIDS-Patienten, sowie das primäre Effusionslymphom (ein B-Zell-Lymphom) und die Multizentrische Castleman'sche Krankheit auslösen. In Afrika südlich des Äquators ist der Verlauf des Kaposi-Sarkoms sehr aggressiv und mit hoher Morbidität und Mortalität assoziiert.
Allgemein gilt, dass humanpathogene Herpesviren sich dem Menschen sehr gut angepasst und effektive Strategien entwickelt haben, wie sie die Immunabwehr umgehen und sogar für ihre eigenen Zwecke nutzen können. Da es bislang nur gegen ein Virus unter ihnen Impfstoffe gibt und die heute verfügbaren Medikamente Nebenwirkungen aufweisen und zur Entstehung von resistenten Virusmutanten beitragen können, ist es von großer Wichtigkeit, effektive Impfstrategien und antivirale Therapien zu entwickeln. HZI-Wissenschaftler erforschen unter anderem, wie genau Herpesviren das Immunsystem beeinflussen und wie sie es schaffen, lebenslang in ihrem Wirt zu verweilen. Auf Basis dieser Erkenntnisse wollen die Wissenschaftler die Entwicklung neuer Wirkstoffe und Therapien vorantreiben und so den Kampf gegen die von Herpesviren verursachten Krankheiten langfristig gewinnen.
(rwi, joh)
Beteiligte Forschungsgruppen
-
Antivirale und Antivirulenzwirkstoffe
 Prof. Dr. Martin Empting
Prof. Dr. Martin Empting -
Virale Immunologie
 Prof. Dr. Dr. Luka Cicin-Sain
Prof. Dr. Dr. Luka Cicin-Sain -
Virologie und angeborene Immunität
 Prof. Dr. Melanie Brinkmann
Prof. Dr. Melanie Brinkmann